


Leseprobe aus dem Buch “Brennpunkt Infektiologie”, ZETT-Verlag, 79585 Steinen, ISBN-Nr.
Die größte und bekannteste Seuche der historischen Zeit (neben dem Flecktyphus, siehe dort) war sicherlich die Pest. Besonders das Mittelalter, das ja ansonsten geprägt war von wachsender politischer Stabilität, von Wohlstand und technischen Neuerungen, wurde durch diese Plage in der Entwicklung scheinbar um Jahrhunderte zurückgeworfen.
Beginnen wir aber der Reihe nach. Im Jahre 1346, so schildert Bernard Dixon die Geschichte, trafen in Karawanenstationen am Unterlauf der Wolga Pelzhändler ein. Sie brachten Pelze aus den innerasiatischen Steppengebieten über die Seidenstraße an diese wichtigen Handelsplätze. Kaum hatten die Händler einige Pelzballen geöffnet, so sprangen mitgereiste, hungrige Flöhe auf den nächsten erreichbaren Warmblüter. So begann des Siegeszug von Yersinia pestis.
Von den Karawansereien ging es weiter mit Handelsschiffen über das schwarze Meer und den dortigen Handelshafen Kaffa in Richtung Mittelmeer. Handelsstationen boten ebenso wie damalige Schiffe den Ratten (und damit den Flöhen) reiche Nahrung und schon 1347 hatte die Pest zahlreiche Häfen von Konstantinopel bis Genua erreicht. Im folgenden Jahr wurde Frankreich "erobert", eine Ladung Rotwein für England brachte die Pest auf die Insel. Im Mai 1349 verließ ein Schiff London, um Bergen in Norwegen anzulaufen, wo es wenige Tage später treibend gesichtet wurde. Die Besatzung war tot, und Plünderer, die einige Ballen Wolle bargen, brachten die Pest nach Bergen, von wo sie sich in kürzester Zeit über das ganze Land ausbreitete.
Innerhalb weniger Jahre war ganz Europa im Griff dieses Seuchenzugs und ganze Städte bis auf wenige Einwohner ausgerottet. Verantwortlich machte man, wie so oft in der Weltgeschichte, die Juden. Sie wurden alleine in Baden und im Elsaß zu Tausenden ermordet (berichtet werden diese Umstände in der Straßburger Chronik des Jacob von Königshofen). Ökonomischer Niedergang war die Folge. Andererseits schuf die Pest, gerade indem sie schwere Lücken riß, den Boden für neue Entwicklungen und eröffnete neue Chancen, wie Dixon meint. Die Verwüstungen, die Yersinia pestis angerichtet habe, hätten in Europa "eine Gesellschaft geschaffen, in der weit weniger um Nahrung, Arbeit und Sicherheit gekämpft wurde. Selbst die Menschen in niederen sozialen Schichten konnten wie nie zuvor ihre Stellung verbessern, während die Reichen durch Zugewinn der Besitztümer ihrer verstorbenen Verwandten noch reicher wurden"..
Ab diesem Zeitpunkt wiederholten sich die Seuchenzüge mehrfach, erreichten jedoch nicht mehr die Intensität des ersten. Langsam verschwand die Pest wieder. Die letzten großen Ausbrüche der Pest in Europa wurden zum Ende des siebzehnten Jahrhunderts verzeichnet, später waren nur noch kleinere, regionale Epidemien zu beobachten. In anderen Teilen der Welt war dies aber nicht unbedingt so. Erst 1868 wurde die Pest mit Dampfschiffen von Indien nach Madagaskar eingeschleppt, wo sie sich seither gehalten hat. In Indien wurden noch in den zwanziger Jahren unseres Jahrhunderts hunderttausende Todesfälle registriert.
Seither schien es ruhig geworden um diesen gefürchteten Erreger. Bis 1994 hielt diese Ruhe an, dann waren plötzlich alle Zeitungen voll von Meldungen, daß die Pest in Indien ausgebrochen sei. Fernsehsender brachten Sonderberichte, wochenlang bestimmte das Thema die Medien.
Zum Höhepunkt der Epidemie waren 5150 Erkrankte gemeldet, davon 167 "serologisch bestätigte Fälle". Die Erkrankten in den indischen Hospitälern zeigten als Leitsymptom einen extrem produktiven, teilweise blutigen Husten. Klassische Bubonenpestfälle wurden nicht beobachtet, wenngleich ein Teil der Patienten geschwollene Lymphknoten zeigte.
Sofort wurde die Suche nach dem Erreger mit allen Methoden der modernen Medizin aufgenommen. Yersinia pestis aber wurde erstaunlicherweise nicht gefunden. Epidemiologen meldeten erste Zweifel an, weil die Letalität der Erkrankung trotz überwiegender "Lungenpestfälle" sehr gering war.
Nach längerer Suche konnte das Rätsel gelöst werden. Die indische Seuche entpuppte sich als eine ganz andere Erkrankung, nämlich als Melioidose (Müller 1995, Bharadwaj 1994 und 1995,). Erreger der Melioidose ist ein Bakterium aus der Gruppe der Pseudomonaden, Burkholderia (Pseudomonas) pseudomallei. Dieser, überhaupt nicht mit dem Pestbakterium verwandte Keim verursacht einen recht unappetitlichen, teilweise mit Haemoptysen verbundenen Husten und kann bei geschwächten Personen schwere, bisweilen letale Krankheitsverläufe verursachen (Ip 1995). Komplikationen sind häufig, besonders gefürchtet ist die Osteomyelitis. Vor allem: Wegen seiner für Pseudomonaden ungewöhnlichen Verbreitung von Mensch zu Mensch über Aerosole und seine Resistenz gegenüber einigen häufig eingesetzten Antibiotika (sogar Aminoglykoside!) ist er in der Lage, große Epidemien auszulösen.
Die Melioidose ist nahe verwandt mit dem früher auch in Europa weitverbreiteten und durch B. mallei verursachten "Rotz", den wir aus der Floskel "Rotz und Wasser heulen" kennen.
Die Pest hingegen ist erst nach einer gewissen Vorbereitung in der Lage, größere Epidemien zu begründen. Zunächst muß die Übertragung von der Wüstenratte und ihren Flöhen auf zumindest einen Menschen erfolgen. Dann folgt bei diesem "Index case" erst das Stadium der Bubonenpest: Nach der lokalen Vermehrung des Erregers an der Flohstichstelle kommt es zur lymphogenen Ausbreitung in die nächsten (lokoregionären) Lymphknotenstationen. Meist sind inguinale oder axilläre Lymphknoten betroffen. Diese schwellen massiv an und platzen (bei nicht rechtzeitig einsetzender Therapie) schließlich auf. Jetzt entsteht ein hochinfektiöses Aerosol aus teilungsaktiven, virulenten Yersinien. Wird dieses, beispielsweise von einer Pflegeperson, eingeatmet, ist der Weg zur Lungenpest frei. Jetzt entstehen yersinienhaltige Bronchialabszesse, die den Erreger über den Hustenstoß der Patienten weiterverbreiten helfen. Nun erst kann die Infektion epidemische Ausmaße annehmen, zumal die Lungenpest einen extrem aggressiven Krankheitsverlauf zeigt. Die Inkubationszeit beträgt 2 Stunden bis maximal zwei Tage bei Aerosolübertragung. Daneben gibt es die Verlaufsform der Pestseptikämie, wenn der an einer Bubonenpest Leidende nicht rechtzeitig behandelt wird.
Immer gilt also: Wo keine Bubonenpest, kann keine Lungenpest entstehen. Dies rettet die heutige Menschheit vor größeren Pestausbrüchen, weil in der Regel das Stadium der Bubonenpest erkannt und behandelt wird. Auch dann ist die Letalität erheblich (siehe unten).
Die Besiedlung Nordamerikas durch die Pest ist hervorragend dokumentiert, so daß wir einen besonderen Blick auf diese Episode werfen wollen. Erstmalig wurde hier die Pest um 1900 beobachtet, als (wiederum nach Einschleppung durch Schiffe) ein größerer Ausbruch in San Francisco registriert wurde. Mehrere kleinere Ausbrüche in Texas, Louisiana und Florida folgten (Link 1955). Trotz energischer Bekämpfungsmaßnahmen konnte nicht verhindert werden, daß Yersinia pestis seinen Weg in die Städte fand und schließlich einen festen Platz in der amerikanischen Ökologie eroberte.

Noch zu Beginn unseres Jahrhunderts wurde in allen Hafenstädten, vor allem im Süden der USA, regelmäßig nach der Pest Ausschau gehalten. Ratten wurden energisch bekämpft, die Schiffe akribisch kontrolliert. Die Methodik der "Rattenuntersuchung" ohne jeden Schutz für die Untersucher läßt uns allerdings ein wenig schaudern.
Yersinia pestis ist ein gramnegatives, coccoides Bakterium mit einem charakteristischen Färbeverhalten. In Ausstrichen ist deutlich zu sehen, daß es sich bipolar anfärbt. Es wurde erstmals 1894 von Andre Yersin in Lymphknoten Verstorbener entdeckt, die Übertragung durch Flöhe wurde 1898 von Paul-Louis Simond
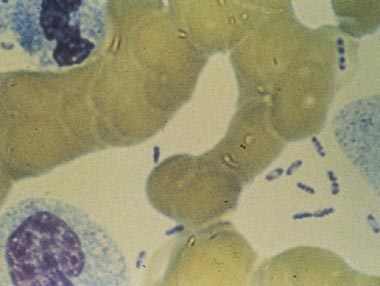
Betrachten wir einmal die Ökologie des Pestbakteriums etwas näher. In den tropischen Regionen werden Ratten sehr häufig von Xenopsylla cheopsis, einem Rattenfloh, der nur in wärmeren Regionen leben kann, parasitiert. Üblicherweise sind Flöhe recht wirtsspezifisch, so daß es kaum einmal vorkommt, daß einer dieser Flöhe Menschen oder andere Tiere sticht. Dies ändert sich nur unter Hungerbedingungen, etwa, wenn die Rattenpopulation aus anderen Gründen zusammenbricht und die hungrigen Flöhe andere Nahrungsquellen suchen müssen.
In vielen Ländern, in denen die Pest verbreitet war oder ist, kommt dieser Rattenfloh aber gar nicht vor. Warum dennoch die Pest auch in nichttropischen Regionen verbreitet werden kann, war lange ein Rätsel. Die amerikanischen Beobachtungen der letzten hundert Jahre haben hier einige interessante Aspekte aufgedeckt.
Wie schon erwähnt, startete die Besiedlung Nordamerikas durch Yersinia pestis in klassischer Weise in den Hafenstädten. Zunächst waren entkommene Schiffsratten und ihre Flöhe infiziert, dann folgten die Ratten, die in den Städten selbst heimisch waren. Andere Floharten sind zwar weniger erfolgreich bei der Übertragung, für den Fortgang der Epizootie reichte es jedoch aus.
Schließlich wurden Eichhörnchen (Squirrels) infiziert, und der langsame Marsch durch Nordamerika begann. Aus einer urbanen Seuche wurde eine vor allem in ruralen Regionen verbreitete Erkrankung. 1944-53 waren nur in drei Bundesstaaten der USA vereinzelte Pestfälle beobachtet worden, bis 1995 waren zwanzig Bundesstaaten betroffen. Auch die Zahl der beobachteten Fälle steigt langsam, aber ständig. Eine erste Kleinepidemie betraf im Jahre 1965 sieben Navajos in New Mexico. 1984 wurden erstmals wieder mehr als 100 Erkrankungen in den USA registriert, eine Zahl, die zuvor nur 1904-1909 erreicht worden war (Dennis 1998).
Die sporadisch bei Menschen beobachteten Erkrankungen ließen zunächst kein einheitliches Muster erkennen, Reservoire und Vektoren waren unbekannt. Da geschah es eines Tages in der Stadt Denver, daß im Stadtpark eine Menge toter Eichhörnchen (Squirrels) gefunden wurden. Sie alle waren der Pest zum Opfer gefallen (Hudson 1971). Zwar wurde hier nur eine einzige assoziierte Erkrankung bei einem Menschen beobachtet, nachfolgende Untersuchungen von Eichhörnchen in anderen Städten und Regionen zeigten jedoch, daß das Pestbakterium bereits weite Teile Nordamerikas erobert hatte. Die Lebensweise der Squirrels als Einzelgänger und ihre geringe Flächendichte verhinderte zunächst größere Probleme.
Das änderte sich, als eine weitere Nagerart involviert wurde. In den frühen achtziger Jahren kam es zu einem Massensterben von wildlebenden Präriehunden in New Mexico, gefolgt von etwa 40 Erkrankungen bei Menschen (Barnes 1990). Inzwischen ist die Pest bei Präriehunden, verschiedenen Squirrelarten und anderen Nagern in Nordamerika fest etabliert. Einzig die relative Wirtsspezifität der Flöhe hat wohl größere Ausbrüche unter Menschen bisher verhindert.
Nun zeigt sich aber eine neue Form der Bedrohung: Hauskatzen, die gelegentlich wildlebende Nager erbeuten, wurden mehrfach mit der Pest infiziert. In wenigen dokumentierten Fällen entwickelten sie sogar eine Lungenpest, die sekundär zu Erkrankungen von Menschen führte (Dennis 1998). Damit hat das Problem eine neue Dimension erreicht.
Doch zurück zu Xenopsylla cheopsis. Wie schon erwähnt, ist dieser Floh in gemäßigten Klimazonen normalerweise nicht überlebensfähig, so daß lediglich weniger kompetente Überträger zu den immer noch seltenen Erkrankungen beitragen. Auch dies könnte sich ändern. Die Kanalisationssysteme von Großstädten sind durch ihre "eingebaute Heizung" auch in sonst kühleren Gegenden ein perfekter Lebensraum für Xenopsylla wie auch für die ihn ernährenden Ratten. In Paris wurde der Floh bereits in einer stabilen Population gefunden. Er zumindest ist also bereit.
Hauptverbreitungsgebiete der Pest sind auch heute noch aride (trockene), steppenartige Regionen in Mittelasien, Afrika und Nordamerika.
Jedes Jahr treten (ohne besonderes Presseecho) Pesterkrankungen in der Urheimat der Pest, dem innerasiatischen Becken (Kasachstan, Kirgisien und China) auf. Auch im trockenen Südwesten der USA, beispielsweise in der Umgebung des Grand Canyon, ist die Pest inzwischen heimisch. Von 1970-1991 wurden den CDC immerhin 295 (verifizierte!) Fälle gemeldet, von denen 14% tödlich verliefen (Craven 1993).
Ein weiterer bedeutender Focus neben einigen afrikanischen Ländern ist Madagaskar. Die Pest wurde erst im neunzehnten Jahrhundert mit Dampfschiffen nach Madagaskar gebracht, wo sie sich im Hochland der Insel (mehr als 800m über Meereshöhe) etabliert hat. Mit zunehmender Hygiene, der Kontrolle der Rattenpopulation und der Einführung von Insektiziden schien dieser Herd in den fünfziger Jahren unter Kontrolle, dann begann sich die Seuche wieder auszubreiten und erreichte in den neunziger Jahren neue Höhepunkte mit mehr als 500 gesicherten Fällen jährlich, von denen 20% tödlich verlaufen, obwohl 95% bereits im Stadium der Bubonenpest diagnostiziert werden (Chanteau 1998).
Besonders besorgniserregend sind die Begleitumstände dieses Wiedererscheinens: Die Rattenflöhe sind gegen die verwendeten Insektengifte weitgehend resistent geworden, und einige Stämme von Yersinia haben in Madagaskar Resistenzen gegen viele Antibiotika entwickelt (Gallimand 1997). Hinzu kommt, daß sich die Seuche immer mehr an die Siedlungen adaptiert und die Kontrolle der Ratten immer schwieriger wird. 1995 waren bereits 10% der Ratten, die in der Umgebung der Märkte von Antanarivo gefangen wurden, mit Yersinia pestis infiziert. Es sind also alle Voraussetzungen für größere Epidemien gegeben.
Eine realistische Option, die Pest jemals ausrotten zu können, gibt es weniger denn je. Bei den Pocken war dies bekanntlich anders, dies liegt aber nur daran, daß das Pockenvirus einzig im Menschen lebte, Reservoire wie bei der Pest gab es nicht.
So werden wir mit der Gewißheit leben müssen, daß die Pest weiter existieren wird.
Auch bei rechtzeitiger Diagnosestellung ist die Pest heute manchmal ein unlösbares therapeutisches Problem, da einzelne Stämme zunehmend resistent geworden sind. Neuere in-vitro-Untersuchungen haben aufgezeigt, daß es inzwischen sogar multiresistente Stämme von Yersinia pestis gibt (Galimand 1997). Dies läßt uns schon ein wenig schaudern.
Der Erreger ist aber meist noch gut empfindlich gegen Doxycyclin, eine 14-20-tägige Therapie reicht im allgemeinen aus. Wegen der Seltenheit der Erkrankung existieren kaum Therapiestudien mit neueren Antibiotika, aber zumindest aussagekräftige in-vitro-Untersuchungen (z.B. Frean 1996). Eine Ausnahme ist der Artikel von Russell (1998), der im Tierversuch zeigen konnte, daß moderne Gyrasehemmer bei der experimentellen Lungenpest besser als Doxycyclin wirksam waren.
[Die "indische Pseudopest", verursacht durch Burkholderia pseudomallei (früher Pseudomonas ps .) ließe sich übrigens relativ problemlos mit modernen Gyrasehemmern wie Levofloxacin behandeln (Chaowagul et al 1997)].
Barnes A: Plague in the U.S.: present and future in: Proceedings of the 14th Vertebrate Pest Conference (1990), University of California, Davis
Bharadwaj R et al. Outbreak of plague-like illness caused by Pseudomonas pseudomallei in Maharashtra, India. Lancet 344 (1994) 1574
Bharadwaj R et al.: Burkholderia pseudomallei and Indian plague-like Illness. Lancet 346 (1995) 1172
Centers for Disease Control and Prevention: Human Plague – United States, 1993-1994. Morbid Mortal Weekly Rep 43 (1994) 242-246
Chanteau S et al.: Plague, a reemerging disease in Madagascar. Emerging Inf Dis 4, Nr 1, 1998 (Internet: www.cdc.gov/ncidod/EID)
Chaowagul W et al.: Oral fluoroquinolones for maintenance treatment of melioidosis. Trans R Soc Trop Med Hyg 91 (1997) 599-601
Coulanges P.: Situation de la peste a Tananarive, de son d´apparition en 1921 a sa resurgence en 1979. Arch Inst Pasteur Madagascar 56 (1989) 9-35
Craven RB et al.: Reported cases of human plague infections in the united states 1970-1991. J Med Entomol 30 (1993) 758-761
Dennis DT: Plague as an emerging disease. In: Scheld WM et al: Emerging Infections 2, ASM Press, Washington D.C. 1998, 169-183
Drancourt M et al.: Detection of 400-year-old Yersinia pestis DNA in human dental pulp: An approach to the diagnosis of ancient septicemia. Proc Natl Acad Sci USA 95 (1998) 12637-40
Frean JA et al.: In vitro activities of 14 antibiotics against 100 human isolates of Yersinia pestis from a southern African plague focus. Antimicr Agents Chemother 40 (1996) 2646-2647
Galimand M et al.: Multiple antibiotic resistance in Yersinia pestis mediated by a self-transferable plasmid. New Engl J Med 337 (1997) 677-680
Guiyoule A et al.: Recent emergence of new variants of Yersinia pestis in Madagascar. J Clin Microbiol 35 (1997) 2826-2833
Hudson BW et al.: Serological and bacteriological investigation of an outbreak of plague in an urban tree squirrel population. Am J Trop Med Hyg 20 (1971) 255-263
Ip M et al.: Pulmonary melioidosis. Chest 108 (1995) 1420-24
Link VB: A history of plague in the United States of America. Public Health Monograph 26 (1955), U.S Government Printing Office, Washington D.C.
Marshall JD et al.: Ecology of plague in Vietnam: commensal rodents and their fleas. Mil Med 132 (1977) 896-903
Mavalankar DV: India "plague" epidemic: unanswered questions and key lessons. J R Soc Med 88 (1995) 547-551
Müller HE: Die Pest in Indien war Melioidose. Medizinische Welt 46 (1995), 173-176
Russel P et al.: Efficacy of doxycycline and ciprofloxacin against experimantal Yersinia pestis infection. J Antimicrob Chemother 41 (1998) 301-305
Simond M et al.: Paul-Louis Simond and his discovery of plague transmission by rat fleas: a centenary. J R Soc Med 91 (1998) 101-104
www.cdc.gov Publikationen der CDC/Atlanta
www.melioidosis.org Fachgesellschaft zur Melioidose, derzeit Thailand